这篇文章,想挑战下自己,写一写与临床处理相关的知识和自己的见解。我不是一名妇科医生,所以只能从病理的角度来看待针对不同鳞状上皮内病变的细胞学报告术语,什么样的处理建议才能帮助病人获得最好经济效益比。
LSIL的细胞学诊断可以说是最简单的,但是针对LSIL的临床处理往往是最困难的。随着HPV及多种辅助检测技术的成熟与进展,LSIL处理的管理方式也在不断发展。了解这些变化要先弄清楚三个病理学方面的概念。
第一,细胞学的LSIL包括典型HPV感染引起的细胞形态学改变(挖空细胞)和传统的轻度非典型增生或CIN1(非挖空细胞,以核增大为主要改变)。因此细胞学的LSIL相比于CIN1是一个扩大化的概念,自然包涵了更多的非肿瘤病变,最常见的就是尖锐湿疣所引起的形态学异常。因此对于细胞学LSIL的处理是要如何排查出那部分有可能有更高病变的病人,对于组织学LSIL的处理则是如何鉴别HSIL。而一旦组织学确诊为LSIL,则推荐保守随访。
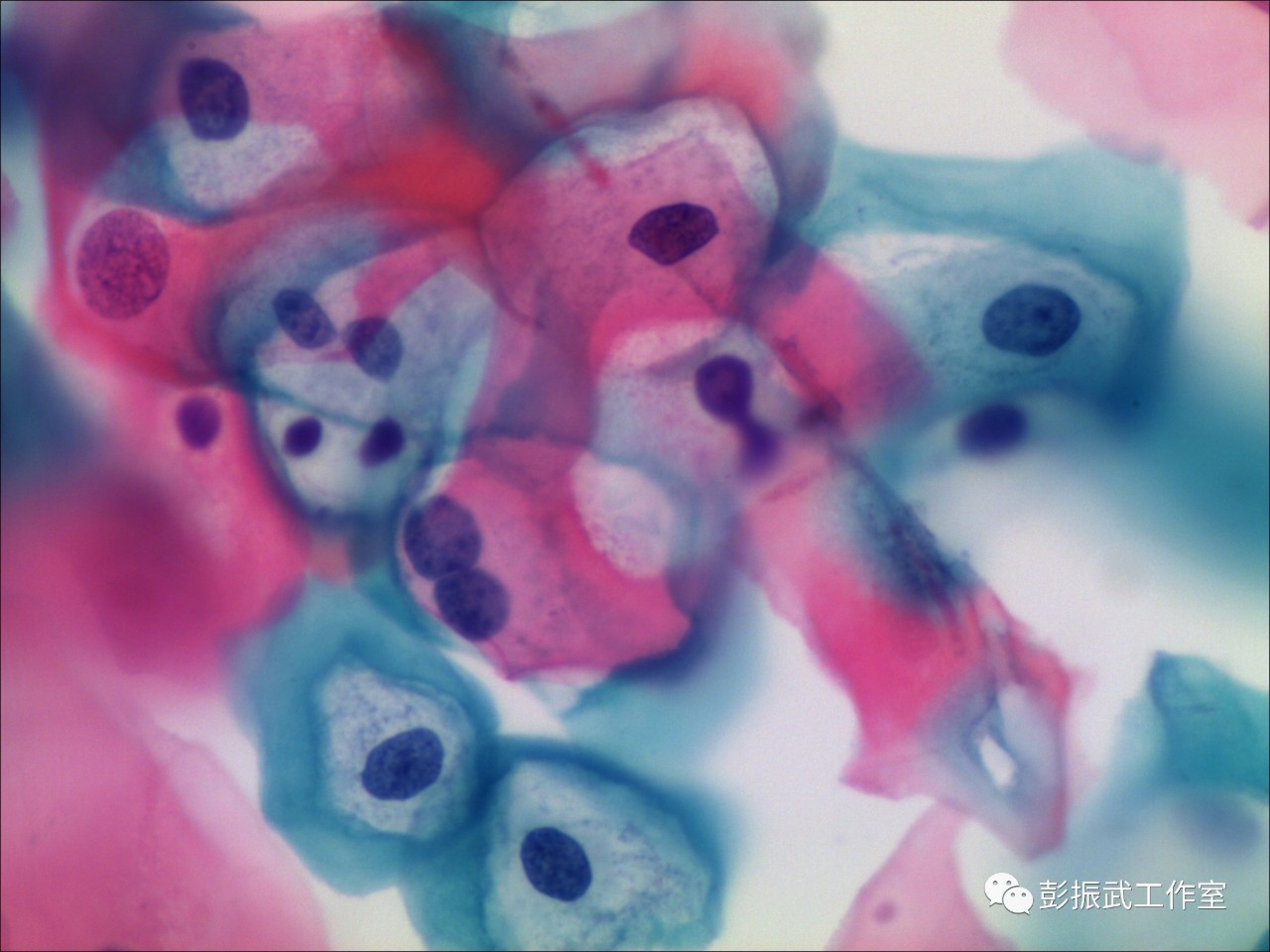
挖空细胞是LSIL的一种形态学表现,在细胞学判读中,这样的细胞改变很有特点,也很醒目,是最不容易漏诊的。对于初学者,需要注意的是知道如何与糖原溶解细胞区分开来。
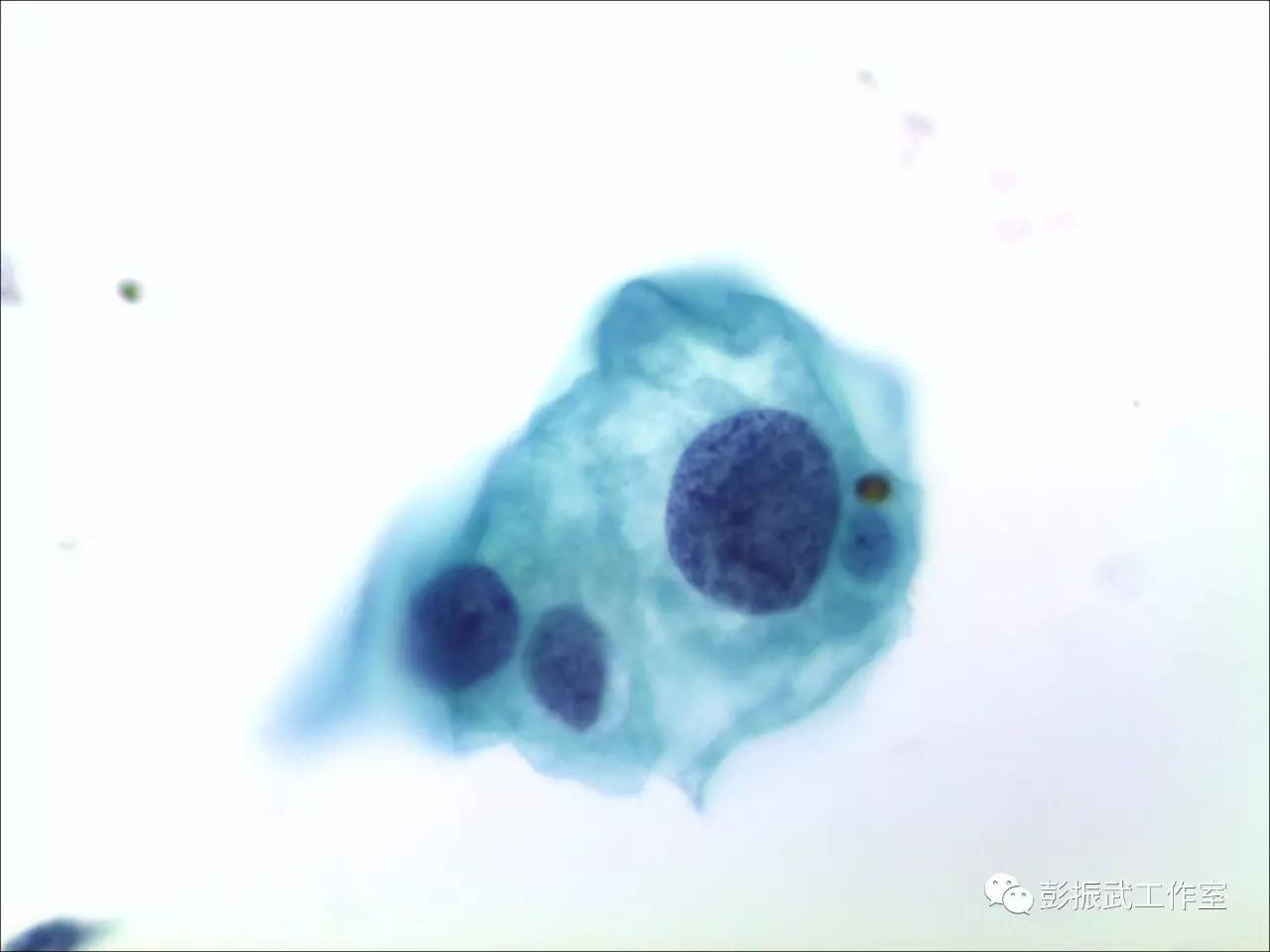
非挖空细胞型的LSIL,由于没有核周空晕,在低倍镜下不是特别醒目,但也属于容易发现的目标:细胞大个,核也是又大又黑。需要在工作中注意的是当核增大特别显著的时候,要和癌细胞相鉴别;当胞浆不是那么丰富的时候,又需要和HSIL鉴别。
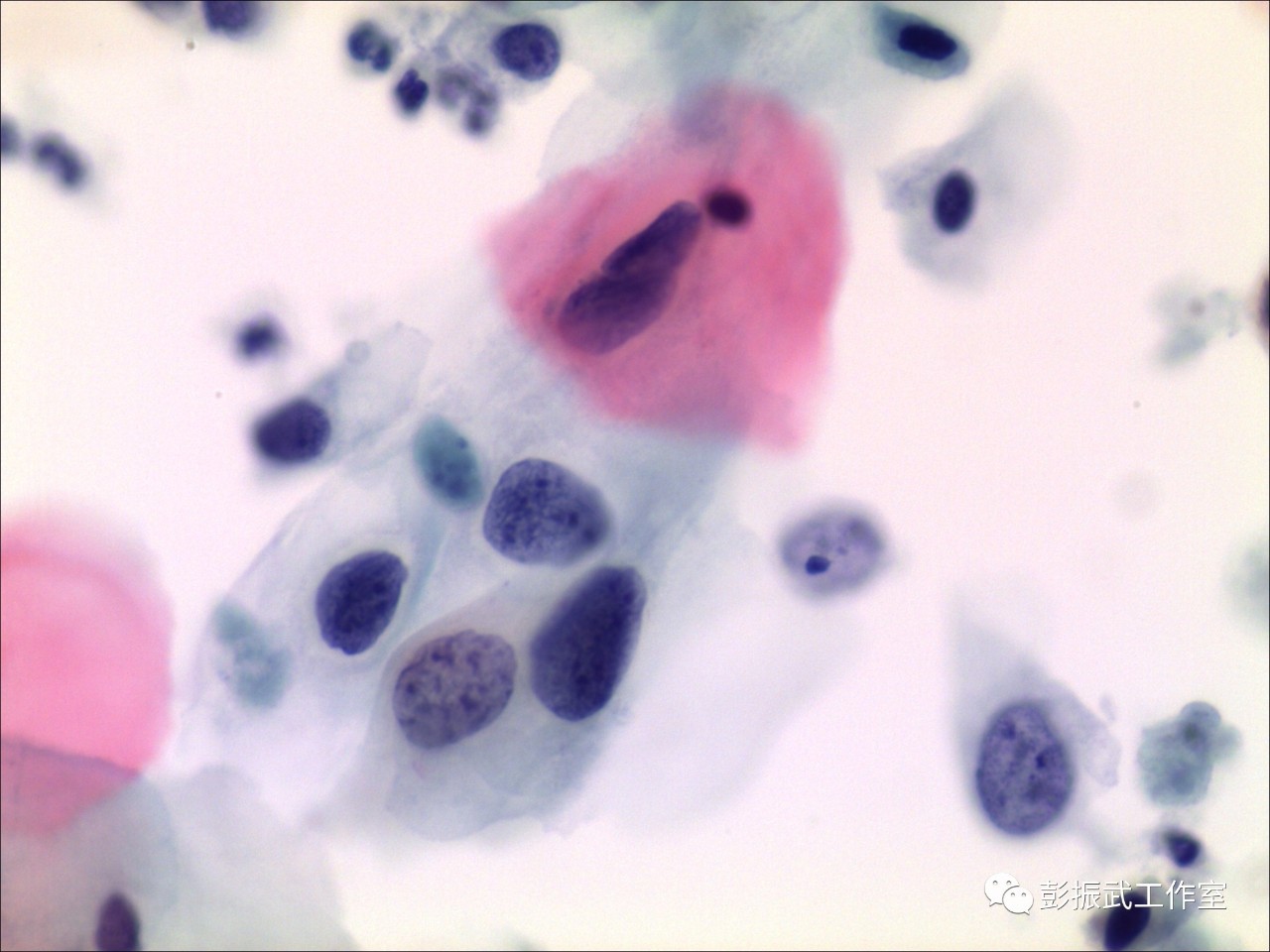
第二,无论是细胞学还是组织学的LSIL,都不再被定义为癌前病变,HPV与LSIL的关系被定义为是人类乳头瘤病毒的感染性改变,LSIL与宫颈癌的关系被定义为鳞状上皮的前期病变。因此细胞学LSIL要做阴道镜及活检的主要目的不是为了确诊到底是不是个低度,而是要发现那些潜在的高度病变。如何把有高度病变可能性的LSIL分流出来做进一步的检查,导致了LSIL临床处理的管理方式不断发展。
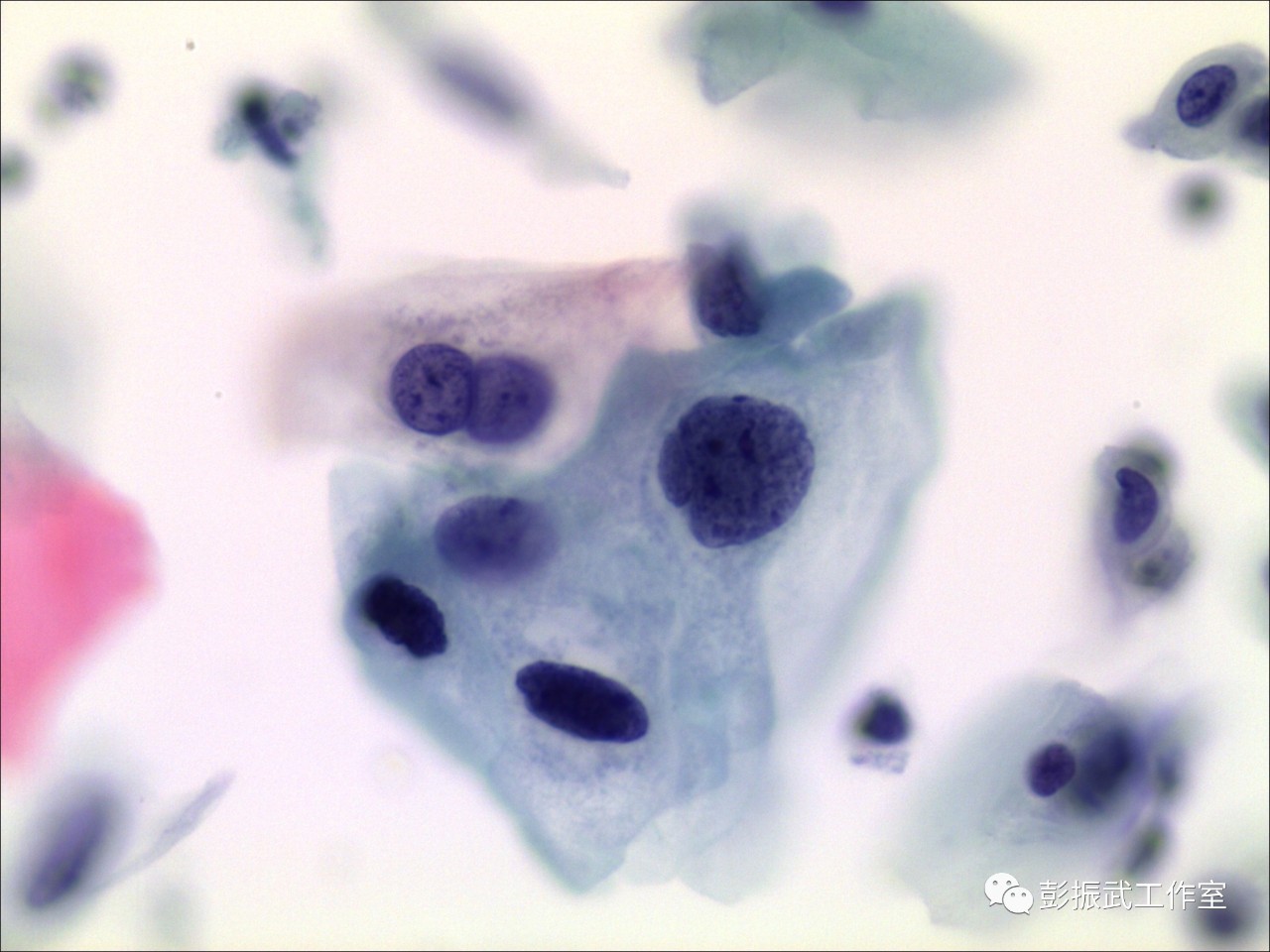
这个病例细胞学判读是LSIL,活检结果报告的是CIN2,并不能否认细胞学的LSIL判读就是错误的。因为细胞学定位于筛查,有时候细胞学LSIL与HSIL有形态学方面的交叉,细胞学报告结果达到筛查目的,不造成漏诊就是正确的。由于取材,阅片医生水平不高等因素,细胞学LSIL不能像组织学诊断了LSIL那样采取随访的处理建议,文献证实大约有12-17%的细胞学LSIL病例通过后续的检查,可以发现HSIL甚至更高级别的病变。
第三,低危型和高危型HPV病毒,都有可能引起LSIL。已经证实,细胞学报告LSIL的女性中有55%-89%高危型HPV检测为阳性。这个数据说明了绝大部分的LSIL是由高危型HPV引起(所以不要想当然的以为LSIL由低危型HPV引起,HSIL则由高危型HPV引起),同时这个数据也告诉我们有一部分的LSIL,是低危型HPV病毒相关或者与HPV病毒无关。宫颈癌已经被证实与高危型HPV密切相关,那么那些没有病毒感染的,或者是由低危型HPV病毒感染引起的LSIL,其患有宫颈癌的风险是极低的,这一部分人群就是可以分流出来只需要密切随访的患者。
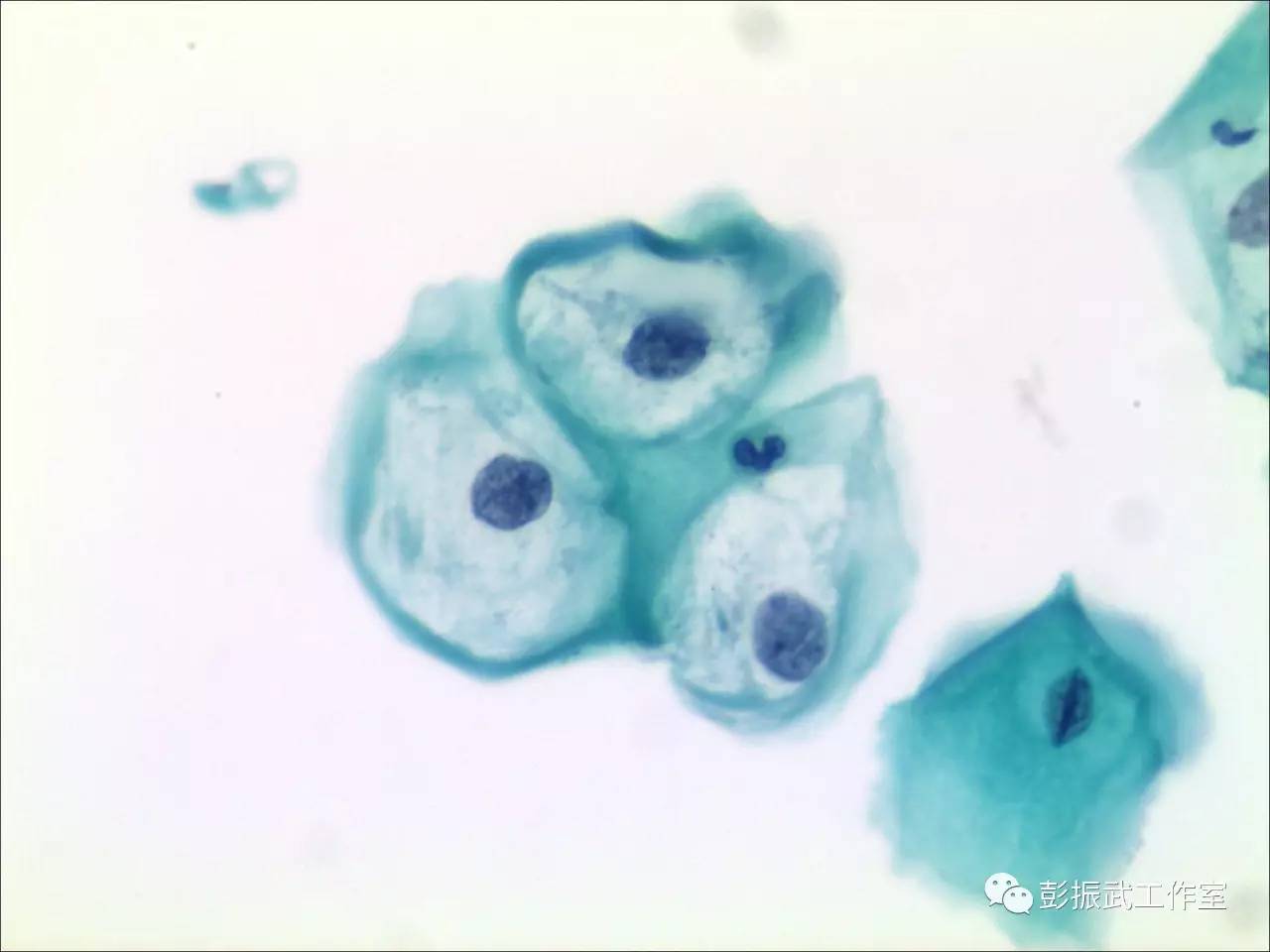
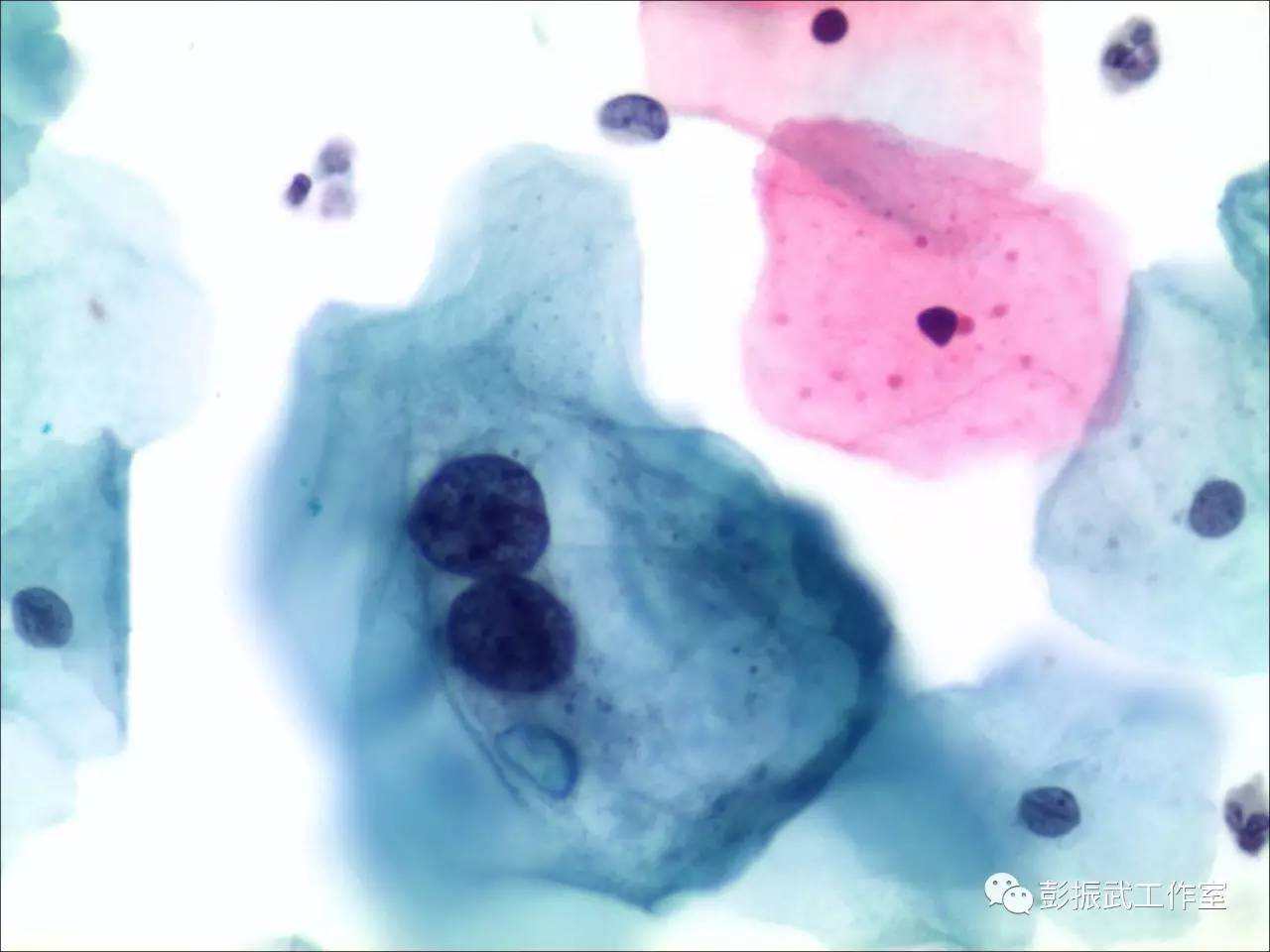
细胞学见到典型挖空细胞,或者核增大满足LSIL判读标准时,细胞学报告直接发“LSIL”,不要再画蛇添足勾选“HPV病毒感染”或者描述成“湿疣样改变”。因为挖空的形成有可能是低危型HPV病毒,甚至检测不到HPV病毒,细胞学如果报告HPV病毒感染,最终高危型HPV检测又是阴性,反而会解释半天甚至引起医疗纠纷。如果见到挖空细胞直接考虑湿疣病变,则是告诉临床医生这个病人就是低危型病毒感染引起的良性病变,是没有患宫颈癌风险的,也是一个误导。
了解了以上三个基本概念后,来学习赵澄泉老师发表的:《cytopathology and More: The evolving management of LSIL in Pap tests》

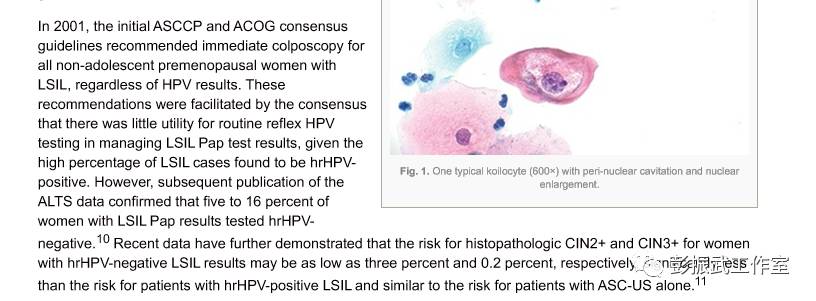
“在2001年,最初的ASCCP和ACOG共识指南建议,无论HPV检测结果如何,对所有非青春期的绝经前判读为LSIL的妇女进行阴道镜检查。这个共识指南的建议使得后续处理变得便利,因为LSIL的反馈性高危型HPV检测中的阳性率还是占一个大比例。然而,随后公布的ALTS(ASC-US与LSIL分流研究)中的数据证实,LSIL中有5%-16%的高危型HPV检测为阴性。最近的数据进一步表明,细胞学LSIL高危型HPV阴性的患者,组织活检是CIN2+的风险是3%,活检是CIN3+的风险更是低至0.2%,比细胞学LSIL高危型HPV阳性的患者要低很多,风险已经接近单独ASC-US的判读”。
从文章中的数据可以看出来,高危型HPV检测是对于LSIL是否需要阴道镜及活检进一步分流的有效手段。细胞学LSIL高危型HPV检测阴性的女性,她们可以作为一个低级别的亚组而选择推迟阴道镜检查。文章总结了以下几种情况可以选用高危型HPV分流及HPV(—)随后的处理方式:
1.25岁以下的年轻女性,因为其对HPV病毒感染的高清除率和宫颈病变的高复原率,进展成宫颈癌的风险很低。因此,年轻女性,无论是否怀孕,都应回到最开始的12个月细胞学筛查。
2.非青春期的孕妇首选是阴道镜检查,但是也可以接受推迟阴道镜检查,直至产后六周之后,原因是产后的对宫颈病变的高复原率以及进展成宫颈癌的风险很低。
3.绝经后妇女出现LSIL,首选是高危型HPV检测,或6个月及12个月复查细胞学,如果高危型HPV检测阳性或细胞学复查出现ASC-US以上的判读,则再进行阴道镜检查。
我一直思考的一个问题是:挖空细胞的异型大小是否与HPV感染的型别有关系呢?如果有这方面大数据的支持,哪些LSIL需要选用HPV分流,会更加的精准。否则LSIL已经有着较高的HPV感染率,用HPV作为所有的LSIL分流,必然会导致大部分患者最终依然需要采用阴道镜但是又“多此一举”花了HPV检测的钱。
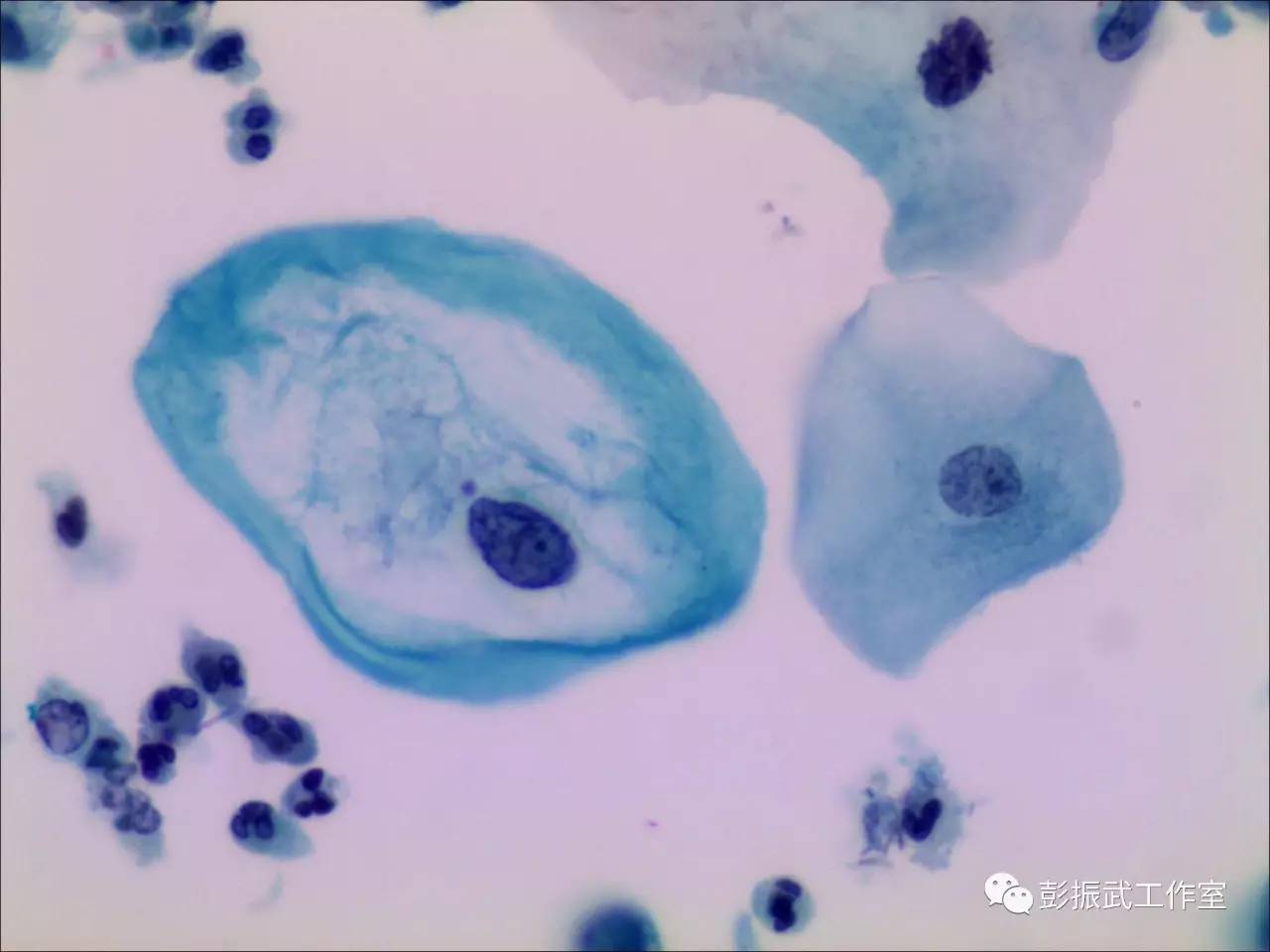
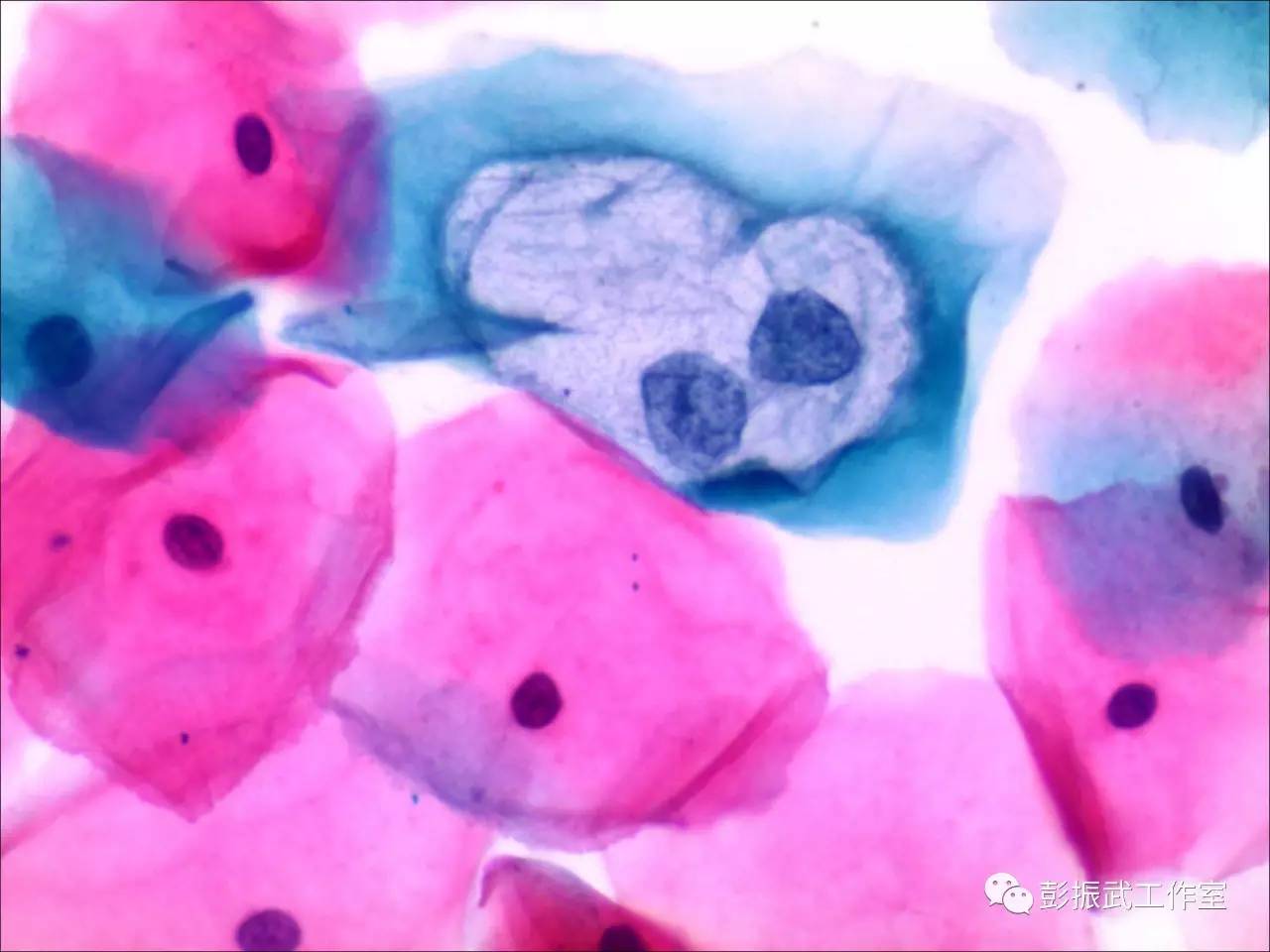
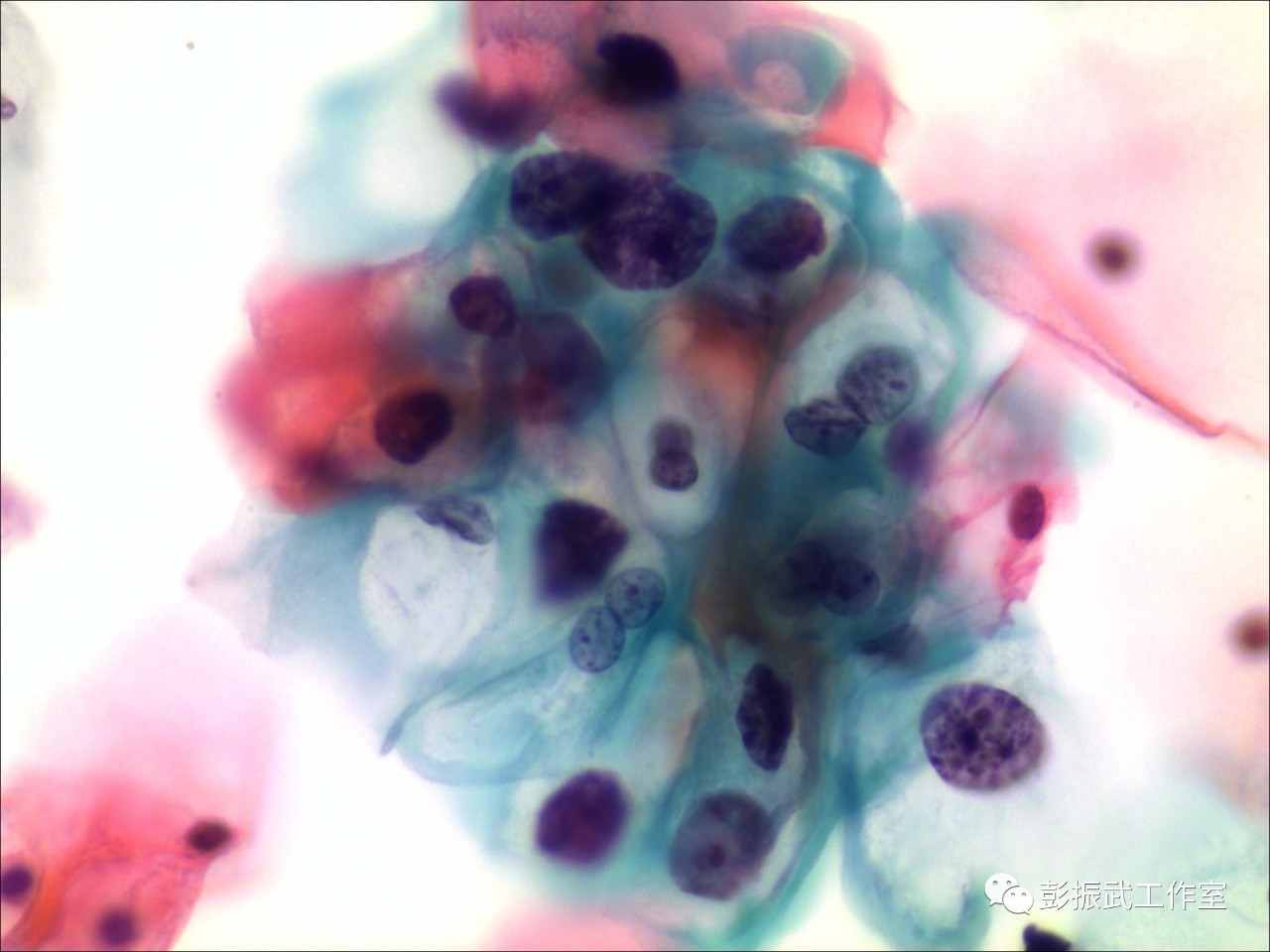
同样是挖空细胞,但即使是妇科医生,也能感觉到这些挖空细胞彼此之间有着明显的差异,他们和病毒之间到底有哪些关联呢?以前HPV检测大多在检验科或者临床实验室开展,这方面的文献报道很少。现在越来越多的病理科开展HPV检测项目,既能发现病变细胞形态学之间的区别,也可以获得样本的HPV感染型别。那么不妨从多个方面来进行研究:
研究方向一:HPV型别与挖空细胞核增大程度之间的关联。
研究方向二:HPV型别与挖空细胞双核或多核之间的关联。
研究方向三:HPV型别与挖空细胞有无角化之间的关联。
研究方向四:HPV型别与挖空细胞核周空晕幅度之间的关联。
研究方向五:HPV型别与挖空细胞核周空晕圆整度之间的关联。
LSIL就写这么多吧,HSIL的处理方式与形态学之间的关联下篇再探讨。一个好的细胞病理医生,一定是个知识全面,善于与临床沟通的病理医生。一份细胞学报告,也一定是份既替病人着想,也替临床医生着想的报告。细胞学的处理建议,千万不要千篇一律,多一点病理与临床之间的思考,会更好!
本文转自彭振武老师微信公众号,彭振武工作室 。


